Обследование больного миастенией
доцент Стоногин В.Д.
Вторая кафедра хирургии РМАПО (зав. кафедрой Член-корреспондент РАМН А.С. Ермолов),
ректор – Член-корр. РАМН профессор Л.К. Мошетова
Обследование больного с миастенией в стационаре представляет довольно сложную задачу. Необходимо не только подтвердить или отвергнуть диагноз миастении, но и попытаться выяснить состояние вилочковой железы, её размеры, связь с соседними органами, однородность, структуру, наличие или отсутствие загрудинно расположенной щитовидной железы, изучить гормональный фон больного, состояние почек, надпочечников, состояние легких, сердечно-сосудистой системы, силу мышц, электровозбудимость, истощаемость мышц при раздражении электрическим током, состояние всех других, наряду с вилочковой железой, желез внутренней секреции, состояние печени, степень нарушения обмена веществ по показателям биохимического состава крови - белок, билирубин, сахар, остаточный азот, электролиты крови, состояние показателей иммунитета в организме и многое другое.
Все эти показатели имеют большое клиническое значение, но провести все или большинство необходимых для решения вопроса об операции исследований является посильным только крупным больницам, оснащенным современной диагностической аппаратурой и оборудованием или специализированным лабораториям. Поэтому мы считаем, что лечением больных миастенией должны заниматься не все, а только те, кто специализируется на этой патологии. Причем необходимо подчеркнуть, что в обследовании и лечении больного миастенией должны принимать участие несколько специалистов: невропатолог, хорошо знакомый с этой патологией, врач-терапевт, с эндокринологическим уклоном, врач-анестезиолог-реаниматолог и только на период подготовки к операции, операции, послеоперационного ведения принимает участие хирург.
Что касается широкой лечебной сети, то практический врач любой специальности (детский врач, инфекционист, травматолог, окулист, отоларинголог, терапевт и т. д.) должен знать миастению, уметь диагностировать её на ранних стадиях заболевания с тем, чтобы своевременно направить таких больных на специальное лечение. Среди наблюдаемых нами больных в большом проценте случаев, больные годами наблюдались или без диагноза или с диагнозом, ничего общего не имеющего с миастенией. Более того, изредка наблюдаются случаи, когда больного наблюдают годами, никуда не направляя для уточнения диагноза и лечения. Такие случаи заканчиваются иногда трагически. А ведь сегодня мы имеем возможность оказать квалифицированную помощь большинству больных, во всяком случае, продлить им жизнь. Ни один больной не должен погибать от миастении. При постановке диагноза миастении важно заподозрить миастению, в сомнительных случаях для подтверждения диагноза необходимо провести прозериновую пробу - 0,05% раствор прозерина в количестве 1,5-2,0 мл вводится внутримышечно. Если имеющиеся у больного симптомы после инъекции прозерина через 15-20 минут исчезнут или уменьшится их проявление, подтверждается диагноз миастении.
В порядке обследования больного с миастенией рекомендуется наряду с обзорной рентгенографией грудной клетки сделать пневмомедистинографию. Метод не сложен, может быть выполнен в любой больнице, где есть врач-хирург, и есть рентгеновский кабинет. Уже после проведения этих несложных методов исследования можно поставить больному диагноз и выяснить состояние вилочковой железы. Там, где врачи отступают от этого правила обследования больного, упускают благоприятное время для более своевременного выполнения операции. Если после инъекции прозерина миастенические симптомы не исчезают, диагноз миастении должен быть снят у большинства больных.
Из-за особенностей расположения и размеров вилочковая железа не доступна или почти не доступна таким методам клинического исследования, как пальпация, перкуссия и др. Поэтому при обследовании больного с патологией вилочковой железы приходится базироваться в основном на методах инструментального исследования. Но, как и обследование любого больного, обследование больного с миастенией начинается с простых методов. Основная жалобой больного с миастенией является жалоба на слабость и быструю, патологическую утомляемость. При исследовании, определяя силу мышц по предложению миастенического центра (А.Г. Санадзе) было выделено 6 степеней нарушения силы.
Сила мышц (однократное максимальное произвольное усилие) при миастении оценивалась по шестибальной шкале:
- 0 баллов - движения в мышце отсутствуют
- 1 балл - есть минимальные движения в мышце, но вес конечности больной не удерживает
- 2 балла - больной удерживает вес конечности
- 3 балла - больной удерживает вес конечности и сопротивляется усилиям изменить положение конечности, но сопротивление незначительное
- 4 балла - больной хорошо сопротивляется усилиям изменить положение конечности, но имеется некоторое снижение силы.
- 5 баллов - сила мышцы соответствует возрастной и koнcтитуциональной норме обследуемого.
Условность такого деления степеней нарушения мышечной силы очевидна. Но вместе с тем, такое деление на степени снижения силы мышц очень необходимо, так как врач еще до инструментальных методов исследования имеет возможность ориентировочно судить о степени нарушения мышечной силы у больного, а также изменение силы в процессе лечения больного.
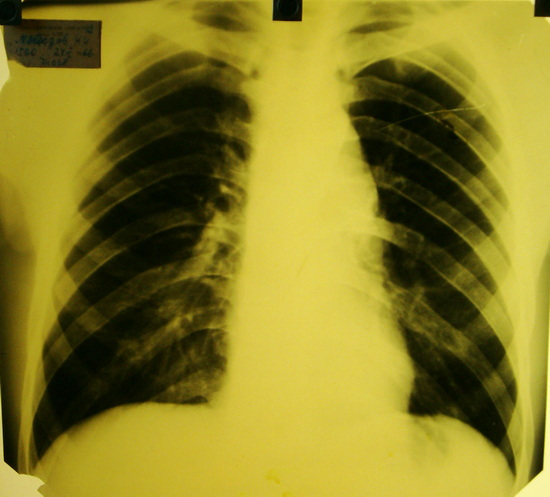
С помощью физикальных методов исследования можно определить только при значительном увеличении вилочковой железы при её гиперплазии или при опухоли вилочковой железы в уже в далеко зашедшей стадии патологического процесса. На более ранних стадиях гиперплазии и опухоли определить увеличение вилочковой железы или опухоль её, которая по нашим данным встречается примерно в 20% случаев миастении, можно лишь с помощью инструментальных методов исследования (рентгеноскопия и рентгенография грудной клетки, пневмомедиастинотомография, компьютерная томография, магнитно-резонансная томография, венография, флебография).
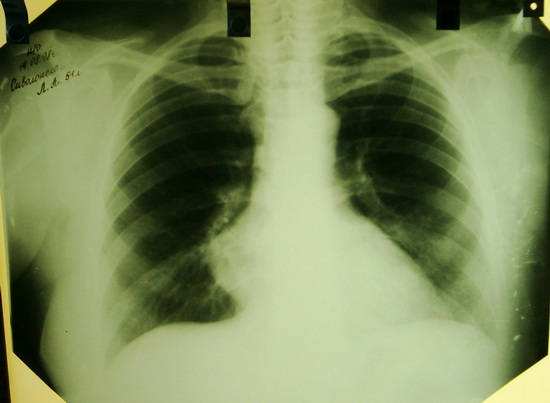
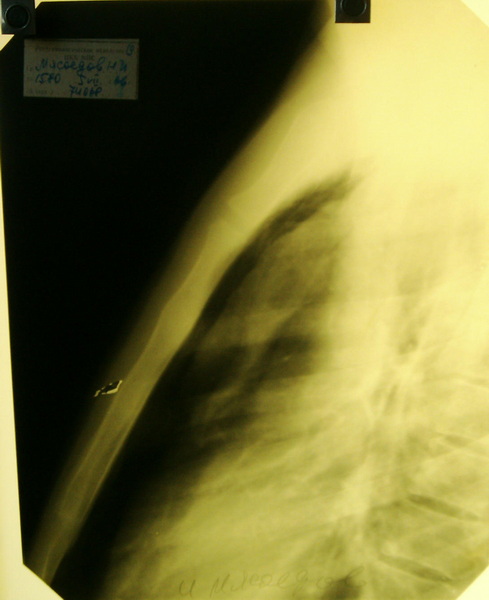
Рентгеноскопия и рентгенография в прямой и боковой проекциях является информативной только тогда, когда размеры вилочковой железы или опухоли её бывают более 4-5 см, в противном случае вилочковая железа скрывается за тень средостения и не дифференцируется. Только при значительно больших размерах, более 5 см, опухоль превышает размеры средостения, изменяет его контуры, можно предположить наличие опухоли.
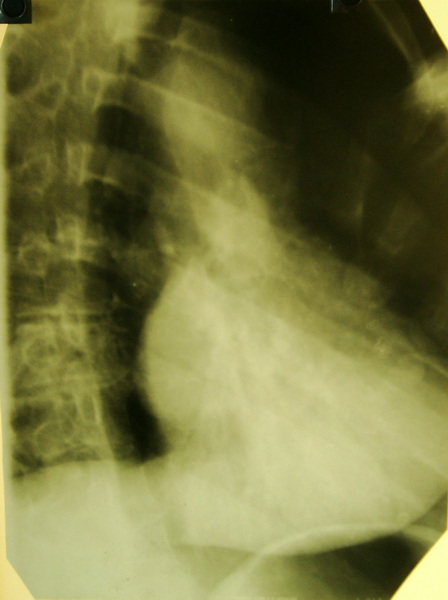
Более ценную информацию дает пневмомедиастинотомография, т.е. исследование средостения после введения в него в качестве контраста воздуха (кислорода). Существуют несколько методов для введения газа в средостение: ретроманубриальный метод В.И. Казанского, реберно-загрудинный метод, паравертебральный, ретроксифоидальный, чрезгрудинный, транстрахеальный и др. Мы своей работе в основном использовали первый метод ретроманубриальный. В качестве контрастирующего вещества использовали кислород. Объём вводимого газа от 150-200мл до 500-600мл, в зависимости от конституциональных особенностей организма. Этот метод нами используется на протяжении 40 лет. Проделало более 2000 исследований больным в условиях стационара. Амбулаторным больным мы его не применяем, считая это не безопасным. В тех случаях, когда не удается ввести газ ретроманубриально, используем реберно-загрудинный метод или ретроксифоидальный.
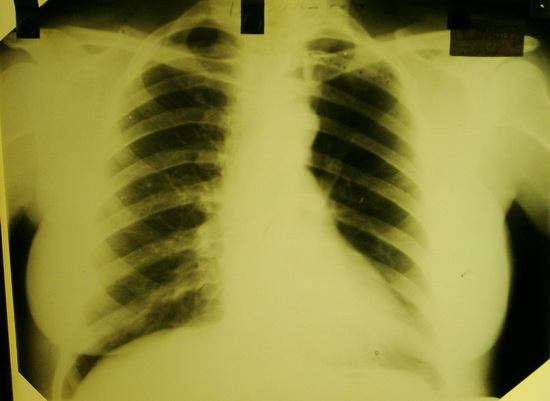
На пневмомедиастинотомограмме видно на фоне введенного газа, тень вилочковой железы тело и нижние отростки, где, как правило, локализуются опухолевые образования, верхние отростки видны менее четко позади рукоятки грудины. При гиперплазии вилочковой железы видна тень увеличенной железы, имеющей однородную структуру и плотность, и четкие внешние контуры. У молодых пациентов жировой ткани в переднем средостении немного, поэтому железа, как правило, хорошо контрастируется. У пациентов старше 30 лет в переднем средостении жировой клетчатки больше, сама железа находится в стадии инволюции и замещении частичном её жировой тканью. Тень железы в этих случаях имеет лентовидную форму. При опухолях вилочковой железы (тимомах) последняя видна на фоне введенного газа в виде патологической тени округлой формы в области нижнего полюса железы (чаще) или тела её. Нередко тень имеет полициклические контуры. Передний контур образования бывает виден более четко, чем задний, сливающийся с тенью органов средостения. Опухоли небольшие, менее 3 см не всегда бывают видны.
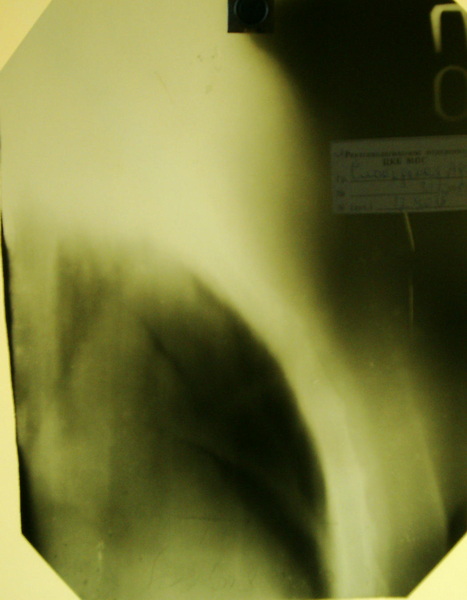
У большинства наших больных нам удалось проследить, совпадают ли данные пневмомедиастинотомография с операционными. Оказалось, что такое совпадение имело место у большинства оперированных больных (70%). Операции, перенесенные больными в прошлом на органах средостения, лучевая терапия, инвазивные опухоли, когда газ в средостение ввести не удается, возраст больных, когда наблюдается разрастание жировой ткани, как в средостении, так и в самой вилочковой железе и другие причины создают трудности в интерпретации данных пневмомедиастинотомографии и создают почву для ошибок.
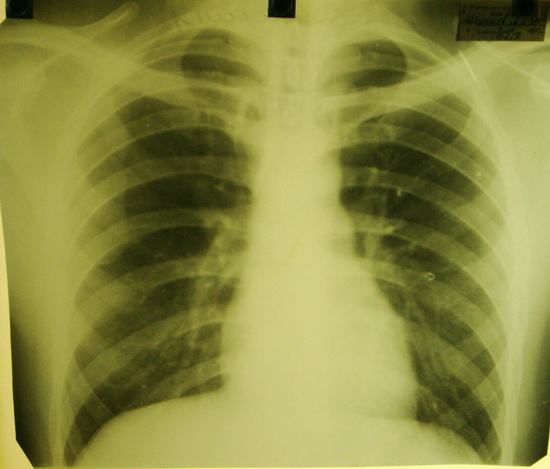
В заключение надо сказать, что метод пневмомедиастинотомографии является ценным методом дополнительного исследования больного с миастенией, позволяющий уточнить диагноз при подозрении на опухоль и предположительно высказаться об операбельности опухоли. Методика проста, при педантичном соблюдении техники её выполнения безопасна и может быть проведена везде, где есть врач и рентгеновский кабинет. Но вместе с тем, метод этот по литературным данным инвазивный, хотя и редко у одного больного на 1000 исследований наблюдаются осложнения: воздушная эмболия, кровотечение и другие менее опасные. В связи с этим в последние годы, когда появилась возможность компьютерной томографии, мы отдаем предпочтение последней.

Компьютерная томография позволяет четко визуализировать различные структуры средостения и патологические изменения в них, определить топографические взаимоотношения вилочковой железы и патологические новообразования в ней с окружающими органами, выявить, таким образом, поражения плевры, легких, крупных сосудов, сердца. Однако компьютерная томография также имеет и отрицательные свойства. Во-первых, небольшие опухолевые образования, менее 2 см в диаметре могут не визуализироваться, иногда гиперплазированные участки вилочковой железы на поперечном срезе могут быть приняты за опухоль, так как они дают округлую тень, четкие контуры, и отличную плотность от ткани окружающей эти участки в связи с инволюцией. Как и у всякого метода, компьютерная томография при обследовании больных с миастенией имеет пределы разрешающей возможности. Мы проводили анализ результатов исследования с помощью компьютерной томографии в сравнении их с операционными данными. В наших исследованиях процент достоверных результатов составил 92%, у остальных были или ложноотрицательные заключения об опухоли или наоборот ложноположительные заключения об опухоли, там, где ее не было выявлено при операции, (таких реже). Надо также учесть, что компьютерная томография является методом лучевой диагностики, связанным с облучением больного и в этом также её отрицательное свойство. А если учесть, что миастенией болеют преимущественно молодые люди, это отрицательное свойство метода существенно и его надо учитывать при назначении больного на повторное исследование и т.д.
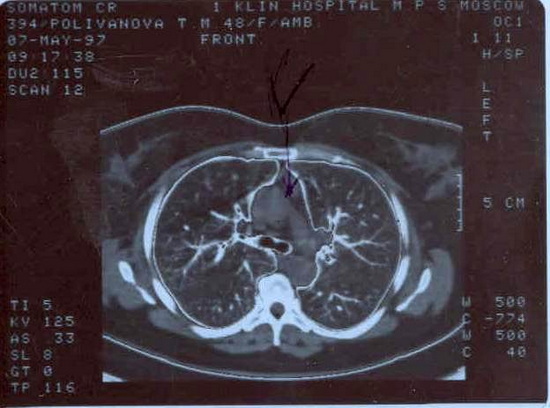
В целом же компьютерная томография проста, безопасна, высокоинформативна, позволяет до минимума сократить продолжительность обследования. Исследования проводились на аппарате Соматон - ДР-2 фирмы Сименс. Введение газа в переднее средостение перед исследованием не дает дополнительной информации, напротив неравномерное распределение газа в жировой клетчатке средостения затрудняет интерпретация результатов компьютерной томографии.
У здоровых людей при компьютерной томографии на уровне дуги аорты клетчатка переднего средостения выявляется в виде малоинтенсивного затемнения треугольной формы с коэффициентом абсорбции (КА) 40-70ед.Н., характерным для жировой клетчатки. При гиперплазии вилочковой железы на этом фоне определяется тень вилочковой железы. Участки ткани вилочковой железы имеют более высокий КА (+5 .. +25 Н.), овальную форму и диаметр около 2-3 см.
У пациентов в возрасте 40 лет и старше на фоне жировой клетчатки переднего средостения выявляются отдельные участки ткани с высоким КА (+ 10 .. + 145 ед. Н), что расценивается как очаги тимической ткани, склероза её, отложения солей кальция.
Тимомы небольших размеров (3-4 см в диаметре) на томограммах видны в виде округлых образований гомогенной структуры с четкими ровными контурами и выраженной плотной капсулой. При гиперплазии капсула обычно тонкая. Тимомы обычно располагаются впереди дуги аорты и не выходят за пределы средостения. При больших размерах тимомы выявляются образования неправильной овальной формы с волнистым наружным контуром. Чаще бывает опухоль неоднородной вследствие наличия мелких кист или вкрапления микрокальцинатов. В связи с этим меняется и КА от +5.. 15 до + 200 и более, до 450 ед. Н. При больших тимомах тень средостения расширена, плевральные листки отодвинуты вправо и влево в зависимости от расположения опухоли.
Инвазивный рост тимомы, как правило, коррелирует с размерами опухоли, небольшие тимомы до 5 см в диаметре в большинстве своем не имеют инвазивного роста, тимомы размером больше 5 см чаще имеют инвазивный рост.
При больших тимомах в процесс нередко вовлекается плевра - отмечается локальное утолщение плевры, наличие на ней мелких овальных новообразований от 0,5 до 1,5мм, отмечается утолщение перикарда, наличие выпота в плевральной полости. Наличие кальцинатов в тимоме не всегда указывает на злокачественный характер. Для определения вовлечения в опухолевый процесс верхней полой вены, плечеголовной вены или аорты, проводится динамическое компьютерное томографическое исследование на фоне внутривенного введения контрастного вещества верографина (60 мл препарата + 40мл изотонического раствора хлористого натрия со скоростью 3 мл/секунду и автоматическим сканированием со скоростью 5 сканов в минуту. При этом удается установить изменение контуров верхней полой вены, плечеголовной вены и аорты.
Кисты вилочковой железы обычно имеют правильную овальную форму, четкие контуры, гомогенную структуру, тонкую капсулу, коэффициент абсорбции +5.. + 20 ед. Н. Для проведения дифференциальной диагностики между кистой доброкачественной и злокачественной тимомой некоторые авторы предлагают проводить под контролем компьютерной томографии тонкоигольную пункцию. Мы не располагаем большим материалом пункций вилочковой железы и новообразований в ней, поэтому не вправе давать оценку этому методу. Безусловно, в умелых руках метод даст дополнительную информацию для уточнения диагноза. Но с другой стороны при злокачественной тимоме имеется опасность распространения клеток злокачественной опухоли по ходу пункционной иглы. В связи с этим некоторые авторы предлагают воздерживаться от пункции опухоли, если в этом нет жизненной необходимости. Кроме того, имеется опасность получения при пункции и других серьезных осложнений в виде кровотечения, повреждения жизненно важного органа и др.
Магнитно-резонансная томография - метод, который имеет преимущества перед компьютерной томографией, так как не дает облучения пациента, обладает большой разрешающей способностью и позволяет получить изображение в трех проекциях. Как и компьютерная томография, метод магнитно-резонансной томографии позволяет определить положение опухоли, взаимоотношение с другими органами, форму и величину опухоли, её консистенцию и гомогенность, наличие включений кальцинатов, наружные контуры железы или опухоли. Метод ультразвукового исследования имеет преимущества перед компьютерной томографией и магнитно-резонансной томографией из-за своей простоты и безвредности, хотя он несколько уступает на сегодняшний день указанным выше двум методам в информативности. Нельзя исключить того, что с развитием метода УЗИ средостения станет более информативным, чем сравниваемые с ним сегодня КТ и МРТ. При исследовании вилочковой железы, наряду с уже перечисленными методами используют такие как флебографию верхней полой вены и флебографию плечеголовной вены, а также селективную флебографию. Для селективной флебографии пользуются метод Сельдингера. Производят пункцию большой подкожной вены бедра и через неё проводят катетер до плечеголовной вены, кончик катетера устанавливают в устье одной из вен вилочковой железы. Для получения информативных флебограмм достаточно введения 20 мл контрастного вещества, вводя его со скоростью 5-8мл/с. При гиперплазии вилочковой железы наблюдается параллельно расположенные вены в обеих долях, контуры их прямые, четкие ровные, несколько большего, чем обычно диаметра. Для тимом характерно смещение и расширение основной вены, ампутация венозного ствола на границе с опухолью, наличие окруженной сосудами аваскулярной зоны. Сложность проведения флебографии тимических вен, а также сложность интерпретации полученных флебограмм ограничивает применение этого метода.
Радиоизотопное исследование вилочковой железы не получило широкого применения. Предлагалось применение радиофармпрепаратов - таллия - 67 и селен- 75-метионин, избирательно накапливающихся в очагах с высокой пролиферативной активностью клеток. Эти фармпрепараты накапливаются не только в вилочковой железе при её гиперплазии или опухоли, но и в очагах хронического и острого воспаления, в гнойных полостях. Это привело к неправильной трактовке результатов. Метод не нашел широкого практического применения.
В заключении следует сказать следующее. При обследовании больного миастенией имеет значение уточнить характер изменении в вилочковой железе - опухоль или неопухолевый процесс (гиперплазия). Показание к тимэктомии является миастения, её тяжесть, прогрессирование процесса. И здесь размеры вилочковой железы выступают на второй план, на первом месте клиническая картина, тяжесть миастении. Если у больного при обследовании определяется опухоль, то здесь независимо от тяжести миастении во всех случаях показана операция тимомтимэктомия, чем раньше выполнена операция, тем лучше. В то время как при неопухолевом процессе, если нет явных признаков быстрого прогрессирования заболевания, можно некоторое время проводить лекарственное лечение. В этом нам видится цель проводимого обследования, цель всех применяемых методов исследования.
Электромиография. Этот метод специального электрофизиологического исследования больного трудно переоценить при обследовании больного миастенией. Метод тонкий, для его использования и для правильной интерпретации получаемых при исследовании данных требуется специальная подготовка. Обычно этим методом владеют врачи-невропатологи, прошедшие специализацию по электромиографии. Мы не будем подробно останавливать в этом разделе на электромиографии. Но вместе с тем необходимо подчеркнуть, что электромиография имеет очень большое значение при исследовании больного миастенией. В сочетании с прозериновой пробой результаты электромиографии позволяют оценить не только глубину нарушения нервно-мышечной передачи, но и степень обратимости изменений в каждой отдельной мышце. Преимуществом данного метода диагностики миастении является возможность тестирования практически любой мышечной группы: лица, туловища, конечностей (Б.М. Гехт).
В настоящее время практически всем больным мы не начинаем лечения не только оперативного, но и лекарственного, прежде чем не будет подтвержден диагноз миастении всеми объективными методами, среди них электромиографии занимает одно из первых мест. Это метод объективного исследования, метод объективного подтверждения диагноза в сомнительных, трудных случаях.
Консультации специалистов. Так как при миастении довольно часто наблюдаются глазные симптомы болезни, а также нарушения функции мышц мягкого неба, в процессе обследования является обязательной консультация окулиста и врача отоларинголога. Для миастении характерно асимметричное нарушение функции отдельных групп мышц - мышцы поднимающей верхнее веко, круговой мышцы движения век, мышц ведающих движением глазного яблока. Из-за асимметричного нарушения, снижения силы мышцы, двигающей глазной яблоко (глазодвигательные мышцы), становится невозможным зрение двумя глазами, в то же время одним глазом больной может прекрасно видеть. Все эти особенности глазных симптомов, характерных для миастении, окулист отмечает в своей консультации. В процессе лечения при повторном осмотре может быть обнаружено, что некоторые симптомы исчезли.
Врач-отоларинголог отмечает состояние мягкого неба, его подвижность, наличие или отсутствие паралича мягкого неба и т.д., а также подвижность надгортанника. Снижение силы мышц, двигающих надгортанник, ведет к тому, что при глотании вход в дыхательные пути не закрывается, и у больного наблюдаются поперхивания, попадание частичек пищи в дыхательное горло и результатом всего этого может стать пневмония (аспирационная).
При миастении нередко наблюдается нарушение функции не только вилочковой железы, но и некоторых других желез внутренней секреции. Это должно учитываться в процессе обследования больного. Необходима консультация врача-эндокринолога. Так как из эндокринных органов чаще всего (у 40% больных), нарушена функция щитовидной железы, то всем больным показано УЗИ щитовидной железы. У определенного процента больных удается выявить не только функциональные анатомические изменения и в вилочковой, и в щитовидной железе. Мы оперировали 12 таких больных с сочетанием опухоли - тимомы и опухоли (фолликулярный рак) щитовидной железы.
Так как различают миастению как заболевание, связанное с патологическим состоянием вилочковой железы и миастенический синдром, который наблюдается при некоторых гормонально активных опухолях желудка, легких, женских половых органов и др. Поэтому, обследуя больного с миастенией, особенно человека старшего возраста (старше 40 лет) всегда об этом необходимо помнить и обследовать по возможности органы грудной клетки, желудок, гениталии. В литературе такие наблюдения относятся к синдрому Ламберта - Итона. Приводим наше наблюдение с этим синдромом.
Больная Т.Д., 64 лет, медсестра, поступила в отделение общей хирургии с жалобами боли в эпигастральной области. Находилась на лечении в Миастеническом Центре с диагнозом миастения генерализованная, где ей проводилась корригирующая терапия, на фоне которой отмечено улучшение. (Получала калимин по I таблетке 3 раза в день, хлористый калий по 1,0 3 раза в день. При плановом обследовании на эзофагогастроскопии у больной, начиная с нижней трети тела желудка, но более в антральном отделе желудка неравномерная диффузная гиперплазия слизистой, диффузно-очаговая, на отдельных участках по малой кривизне представленная полиповидными разрастаниями на широком основании. Взята биопсия. При гистологическом исследовании выявлен железистый рак. Для оперативного лечения из Миастенического центра переведена в хирургическую клинику. Дообследование: УЗИ: печень не увеличена, контуры нечеткие, ровные, паренхима повышенной эхогенности, сосудистый рисунок обеднен. Желчный пузырь площадью 10 см2 , перегиб в шейке, стенки уплотнены, содержимое гомогенное. Поджелудочная железа не увеличена, контуры нечеткие, неровные. Ткань повышенной эхогенности, неоднородная. УЗИ щитовидной железы: Щитовидная железа не увеличена, площадь правой доли 3,4 см2, левой 2,9см2. Эхографическая картина может соответствовать аутоиммунному тиреоидиту, гипертрофическая форма. УЗИ почек: правая почка площадью 29 см2, левая 32 см2, конкременты не выявляются, ЧЛС - не расширена. Рентген желудка. Бариевая взвесь беспрепятственно проходит по неизмененному пищеводу. Кардия смыкается. Газовый пузырь желудка прозрачен. В антральном отделе желудка определяется крупяное (до 5 на 3,5 см) образование с неровной мелкобугристой поверхностью. Эвакуация из желудка начинается своевременно. Луковица и петля 12-перстной кишки без особенностей. Заключение: Рентгенологическая картина рака антрального отдела желудка. 1.ХI.1999 под эндотрахеальным наркозом произведена операция - субтотальная резекция желудка по Бальфуру. Послеоперационный период протекал гладко. Швы сняты на 10 день после операции. Через 14 дней после операции выписана на амбулаторное наблюдение по месту жительства. Рекомендовано продолжать прием антихолинэстеразных препаратов. Анализ крови: Эр. 3,6Hb- III Л 7,5 Э-4 П-1 С- 66 Лим 23 М 6 СОЭ- 46,6 Амилаза крови - 107, ЭКГ: Ритм синусовый, правильный, ЧСС- 66 в I мин. Полугоризонтальная электрическая позиция сердца. Указания на изменения миокарда левого желудочка сердца. Сахар крови - 4,1 белок - 66,6 Билирубин – 19, амилаза – 111.
Больная осмотрена невропатологом через 3 месяца после операции в Миастеническом Центре. В момент осмотра: миастения в стадии медикаментозной компенсации.
В настоящее время не принимает никаких препаратов. В неврологическом статусе отсутствуют птоз, бульбарные и глазодвигательные нарушения. Мягкое небо подвижно. Язык полностью высовывает из полости рта. Снижена сила мимической мускулатуры до 4 Б, в скелетной мускулатуре сила достаточная. Сухожильные рефлексы средней живости Д=С. Патологических стопных знаков, чувствительных нарушений, нарушений статики и координации движений нет. Синдром патологической мышечной утомляемости отрицательный. В клинических анализах и биохимических исследованиях крови патологии не выявлено. Рекомендовано прием антихолинэстеразных препаратов калимин по 1 таб. 2-3 раза, хлористый калий 1,0 3 раза по необходимости.
Больная осмотрена через 1 год и 2 месяца после операции. Состояние больной вполне удовлетворительное. Никаких миастенических симптомов у больной нет. Антихолинэстеразные препараты, препараты хлористого калия или гормоны больная не принимает уже боле полугода. Мы считаем, что у больной был миастенический синдром, обусловленный гормонально активной опухолью желудка. Произведена резекция желудка с опухолью и все миастенические проявления постепенно через несколько месяцев после операции бесследно исчезли. В таких случаях очень важно не увлечься операцией тимэктомии и не произвести её напрасно. И прежде чем решиться на такую операцию надо обязательно подумать, а не миастенический ли это синдром и провести больному необходимые дополнительные исследования (желудка, легких, гениталий).
В заключение нам хотелось сказать о том, что в этой работе мы кратко остановились на специальных методах исследования, применяемых при обследовании больного миастенией. Здесь мы почти не касались методов общепринятого клинического обследования больного. Они в целом не отличаются от методов обследования больных с повседневно встречающимися общехирургическими или терапевтическими больными.
Не касались мы и методов оценки состояния больного перед операцией, а, следовательно, и перед наркозом врачом- анестезиологом. Но нам хотелось бы подчеркнуть, что у каждого больного: проводится предоперационная оценка состояния больного врачом анестезиологом, оценка риска операции и особенно риска наркоза. Как правило, риск операции и наркоза у этой категории больных очень высокий. Но это не должно пугать лечащих врачей, а должно мобилизовать на полноценное всеобъемлющее обследование больного и к квалифицированную адекватную предоперационную подготовку больного к операции. О чем пойдет речь в следующем разделе нашей работы.
Данные об авторе:
Стоногин Василий Дмитриевич, доцент кафедры хирургии Российской Медицинской Академии последипломного образования, кандидат медицинских наук.
e-mail: svas70@mail.ru
ЛИТЕРАТУРА
к статье В.Д. Стоногина
"ОБСЛЕДОВАНИЕ БОЛЬНОГО МИАСТЕНИЕЙ"
- Кузин М.И. , Гехт Б.М. - МИАСТЕНИЯ. М. 1996 .
- Санадзе А.Г. “Критерии диагностики миастении и миастенических синдромов”, В кн.: "Тезисы докладов 7-го съезда невропатологов России, Новгород, 1995, стр. 17-19.